
Бесплатный фрагмент - О хирургических методах лечения ожирения
Врач — пациентам
Введение
Хирургическим методам лечения ожирения около 70 лет. Впервые они стали применяться в США, а в последние два десятилетия применяются практически повсеместно. Причем очевидны не только тенденция увеличения числа ежегодно выполненных операций, но и сторонников данного подхода к решению проблемы ожирения как наиболее эффективного.
Необходимо отметить, что бариатрическая хирургия не является универсальным решением. Как и любой метод лечения, этот имеет свои преимущества и недостатки, ограничения и риски. Задумываясь об операции, важно их изучить. Cерьезным препятствием этому становится все большее количество источников, содержащих отрывочные и иногда разрозненные сведения, наряду с небольшим количеством книжных изданий, обобщающих исключительную по объему научную информацию.
Данная книга — не только вклад в решение указанной проблемы, но и промежуточный итог моей профессиональной деятельности. Она представляет собой обзор современных методов лечения ожирения с акцентом на хирургические. В ней описаны принципы диетотерапии, фармацевтического лечения ожирения, указаны показания и противопоказания к бариатрическим операциям; детально рассмотрены различные виды этих операций, их основные технические особенности и механизмы воздействия на массу тела и обмен веществ. Также проанализированы основные возможности хирургического лечения сахарного диабета 2-го типа, приведены параметры прогноза и оценки его эффективности, возможные осложнения, включая очень редкие. Кроме того, описываются особенности послеоперационного питания, витаминной поддержки и диспансеризации применительно к каждой конкретной операции.
Основой для ее написания стали более 200 научных публикаций, отражающих результаты лечения тысяч пациентов, клинические руководства Международной федерации хирургии ожирения и метаболических нарушений (IFSO), Российские клинические рекомендации по лечению ожирения, рекомендации Британского общества хирургии ожирения и метаболических заболеваний (BOMSS), Американского общества метаболической и бариатрической хирургии (ASMBS).
О причинах ожирения и его последствиях
В настоящее время в мировом здравоохранении наблюдается парадокс — ежегодно миллионы людей умирают от болезней, которые можно было бы предотвратить. Основными причинами большинства смертей являются сердечно-сосудистые заболевания, онкология и сахарный диабет. Обычно это объясняется разными факторами: ухудшающейся экологией, наследственностью, неправильным образом жизни, недостаточным вниманием к своему здоровью, низким уровнем государственной медицины. Однако часто причиной указанных заболеваний является ожирение.
Всем известен факт, что люди могут обходиться без какой-либо еды в течение нескольких дней. Природным механизмом выживания, приобретенным в ходе многовековой эволюции, является накопление и расходование жировых отложений. Пока человек долгое время жил, занимаясь охотой и собирательством, доступность пищи была крайне вариабельной — от изобилия до затяжного голода. Тип обмена веществ с ускоренным накоплением жира и более длительным его расходованием увеличивал шансы на выживание в условиях недостаточного количества пищи.
Неограниченный свободный доступ к продуктам питания появился лишь в последние сто лет, благодаря индустриализации мирового пищевого производства. Современные социальные, экономические и технологические достижения сильно изменили образ жизни практически всего населения Земли. Большинство людей стали питаться регулярно, а подавляющее большинство хорошо оплачиваемых видов работы связано с малоподвижным образом жизни в городе. Это все больше и больше стимулирует урбанизацию, которая влечет за собой изменение характера и частоты питания, снижение двигательной активности.
Теперь человек регулярно употребляет высококалорийные продукты и сладкие напитки, а размер порций увеличился. Не редка и такая картина: отсутствие завтраков, высококалорийные перекусы и рафинированные обеды вне дома, затем вечернее «заедание стресса» перед телевизором. На этом фоне у многих процесс расходования жировых отложений совершенно прекращается, ведь еда поступает почти непрерывно, и накопление жира приобретает патологический характер.
Есть данные, что до 1980 г. людей с ожирением в мире было не более 200 млн, а уже к 2000 г. их число превысило 300 млн, то есть возросло почти на 30%, в 2005 г. — уже 400 млн, в 2016 — 650 млн. Это побудило Всемирную организацию здравоохранения признать ожирение «неинфекционной эпидемией XXI века». По оценкам некоторых экспертов, при сохранении такой тенденции через двадцать — тридцать лет ожирением будет страдать более половины взрослого населения мира.
Концепция, определяющая ожирение как заболевание, была окончательно принята относительно недавно — в 1987 г. Бесспорно, что на его развитие оказывают влияние многие факторы. Из их числа на первое место иногда выдвигают генетические.
Действительно, при расшифровке генома человека определено около тысячи генов, ассоциированных с ожирением. То есть данная предрасположенность имеет полигенный характер. Однако согласно законам генетики степень проявления полигенных эффектов во многом зависит от внешних воздействий — факторов окружающей среды, а применительно к ожирению лишь предопределяют склонность к избыточному накоплению жировой ткани. Таким образом, генетическая предрасположенность к ожирению имеется практически у всех людей и в большинстве случаев главной причиной ее реализации является воздействие внешних факторов.
Но известны и формы ожирения, обусловленные патологией одного-единственного гена. В таких случаях ожирение чаще развивается с детства и нередко сопровождается наличием специфических аномалий строения некоторых органов, неврологической симптоматикой, задержкой темпов развития, нарушений интеллекта. К счастью, это достаточно редкие патологии и на их долю приходится очень незначительная часть от всех случаев ожирения.
Многие склонны жаловаться на набор веса, в то время как питаются наравне с худыми людьми или даже не так обильно, часто и т. п. В действительности подобное сравнение является не совсем правильным. Помимо количества и состава принимаемой пищи, тип телосложения определяется целым комплексом причин, таких как особенности анатомии пищеварительной системы, вариабельность ее функциональных возможностей ферментативного переваривания и усвоения различных продуктов, степень энергозатрат организма на физическую и умственную нагрузку, размер его потребностей в «стройматериалах» для роста и репарации («ремонта») мышц, костей, кожи и прочих тканей.
Пища является единственным источником энергии и «строительных материалов». Если рост организма уже завершен, то большая часть усвоенных из кишечника белков, жиров и углеводов отправится на «переплавку», результатом которой будет синтез «топлива» для клеток — глюкозы. Основными ее потребителями являются головной мозг и мышцы. Более активная физическая и умственная деятельность требуют большего количества глюкозы. А неиспользованная ее часть вновь подвергается переработке и запасается в виде жировых отложений.
Таким образом, ожирение развивается тогда, когда поступления питательных веществ в организм регулярно превышают его потребности в энергии. Более активные люди чаще остаются стройными, а среди основных факторов набора веса наиболее часто выделяют переедание, малоподвижность, избыточное содержание углеводов и жиров в пище, и сочетание нескольких этих факторов. Эндокринные нарушения в качестве причины ожирения встречаются относительно редко. Обычно они являются его следствием.
Среди факторов развития ожирения можно условно выделить и предрасполагающие. Наблюдение за значительным числом пациентов с ожирением показало, что основными предрасполагающими факторами могут являться профессия, возраст, этническая принадлежность, усвоенные от родителей привычки питания, алкоголь, стрессы, ночной образ жизни, суточный график работы.
Несомненно, что наличие даже нескольких предрасполагающих факторов вовсе не означает неминуемого развития ожирения.
Еда для человека является не только источником стройматериалов и энергии, но и средством получения удовольствия, борьбы со стрессом, скукой. С едой непреложно связаны традиции гостеприимства, празднований, проводов в мир иной и т. д. Здесь же вспомним, что разница между суммарной калорийностью съеденных продуктов в рабочие, выходные и праздничные дни может быть очень значительной. При этом часто совсем не учитывается расход энергии мышцами и головным мозгом.
Исходя из перечисленного, основные определяющие причины набора веса: избыточные порции пищи, регулярное употребление десертов, сладких напитков и продуктов с повышенной жирностью, высококалорийные перекусы между основными приемами пищи, переедание перед сном, частые застолья, психогенное переедание — стрессовое, компульсивное (связанное с депрессией, подавленностью, пониженной самооценкой и т. д.).
Неправильно сформированные привычки питания и повышенная масса тела чаще сочетаются с малоподвижным образом жизни, что усиливает набор веса.
Прием избыточного количества пищи нередко приобретает характер не просто привычки, но своеобразной психофизической зависимости — обжорства, которые некоторые красноречиво называют «пищевой наркоманией». Поэтому ожирение может развиваться в любом возрасте, плохо поддается лечению и склонно к рецидивам. Отмечается тенденция все более раннего его начала, в том числе роста случаев детского ожирения. Согласно отчету Всемирной организации здравоохранения избыточную массу тела имеют 19% детей. Исследование, проведенное в Москве в 2017–2018 гг., включавшее 2166 детей семилетнего возраста, выявило ожирение у 10% мальчиков и 6% девочек, а наличие избыточной массы тела — у 27% мальчиков и 22% девочек. Нужно отметить перспективу роста показателей ожирения с увеличением возраста этих детей.
Ожирение очень часто выходит далеко за рамки простого избытка массы тела. У многих оно провоцирует нарушения обмена веществ и развитие целого списка смертельно опасных заболеваний: сердечно-сосудистых (атеросклероза, ишемической болезни сердца, артериальной гипертонии и их осложнений), сахарного диабета 2-го типа, синдрома обструктивного апноэ сна, некоторых онкологических болезней, в том числе рака толстой кишки, женского и мужского рака молочной железы, рака эндометрия, яичников; патологий позвоночника и крупных суставов, фертильных нарушений у женщин, бесплодия у мужчин. Нередко это возможно уже при начальной степени ожирения, особенно в случаях с преимущественным отложением жира в области живота — так называемой абдоминально-висцеральной форме ожирения, когда жир откладывается не только на животе, но и вокруг внутренних органов.
По данным некоторых научных публикаций, статистическая средняя продолжительность жизни больных ожирением меньше на 12 лет, а в зависимости от расы, пола, степени и длительности заболевания отмечена возможность снижения продолжительности жизни на 20 лет! При этом 95% умирает от причин, прямо или опосредованно связанных с избыточной массой тела.
Все изложенное иллюстрирует исключительную важность борьбы с ожирением, в результате чего, как правило, наблюдается весьма заметная поправка состояния здоровья. Это проявляется в улучшении работы практически всех органов и систем, показателей артериального давления, глюкозы крови, холестерина, репродуктивных функций, переносимости физической нагрузки и повышении качества жизни.
При рецидиве ожирения всегда происходит возврат связанных с ним болезней, поэтому борьба с ожирением должна быть пожизненной и предусматривать постоянное сокращение потребления пищи и увеличение расхода энергии за счет повышения активности.
На сегодняшний день структура методов лечения ожирения включает в себя диетотерапию, коррекцию физической активности, психологическую коррекцию привычек питания, фармакологические препараты, эндоскопические и хирургические методы лечения.
Немедикаментозные и нехирургические методы лечения, основанные на указанных принципах, вполне актуальны. Неоднократно было доказано, что соответствующее изменение образа жизни является эффективной мерой, позволяющей снизить как степень ожирения, так и его пагубное воздействие на здоровье.
Проблема в том, что изменить образ жизни и характер питания придется на действительно продолжительное время и следовать новым привычкам непрерывно, что требует значительных волевых усилий. Но навсегда изменить рацион и размер порций, неотступно соблюдать распорядок приема пищи, ежедневно заставлять себя выполнять физические упражнения — для многих это все слишком сложно и даже неприемлемо. Поэтому борьба с ожирением часто сводится к кратковременным диетическим мероприятиям, которые не дают ни особо значимых, ни тем более стойких результатов. А некоторые диеты и голодание могут даже представлять опасность!
Статистика такова, что при ожирении 3-й степени эффективность лечения с применением диет невелика: человек редко теряет более 10–15 кг. А целью успешного лечения является не только снижение массы, но и сохранение результата не менее года. Однако большинство похудевших не в состоянии сохранить сниженный вес и довольно быстро возвращаются к исходным показателям, а вскоре набирают еще и новые килограммы.
На сегодняшний день достижение более значительного и стойкого эффекта в большинстве случаев возможно только путем применения комплекса мер, включающего и хирургическое изменение анатомии пищеварительного тракта. Раздел хирургии, решающий данную задачу, называется бариатрией, а хирурги и операции — бариатрическими.
Что такое бариатрическая хирургия
Первую в мире операцию для лечения патологического ожирения — удаление участка (резекцию) тонкой кишки — выполнил шведский хирург V. Henriksson в 1952 г. Последующие два десятилетия подход к решению проблемы избыточной массы тела осуществлялся исключительно посредством процедур, ограничивающих усвоение пищи в кишечнике. Резекцию заменили отключением (шунтированием), и с различными модификациями было выполнено около ста тысяч подобных операций во всем мире, в том числе и в России. Эти пациенты действительно худели, но у значительной части случались крайне тяжелые осложнения. Именно в этот период сформировался стереотип, что ожирение лучше не лечить, а бариатрические операции приводят к инвалидности.
В наши дни приоритет механизма действия бариатрических операций сместился в сторону ограничения количества употребляемой пищи, что в ряде случаев может быть дополнено некоторым сокращением ее усвоения в кишечнике. Подобная реконструкция довольно быстро приводит к снижению избытка массы тела, как правило на 50–80%, а в ряде случаев и больше!
Значительный технический прогресс дал возможность развития лапароскопии — хирургического доступа в брюшную полость через небольшие проколы, которые почти не болят и быстро заживают. Кроме того, появились более эффективные и безопасные фармакологические препараты, методы профилактики тромбоэмболии и последующей реабилитации. Все это позволило значительно уменьшить частоту послеоперационных осложнений. За семь десятилетий бариатрическая хирургия прошла длинный путь. Сегодня это высокотехнологичные малоинвазивные «реконструктивные» операции, степень безопасности которых вполне сопоставима с другими хирургическими вмешательствами.
Бариатрические операции часто приводят к изменениям внешности в лучшую сторону, но к косметическим их относить неправильно, и вот почему. В результате научных исследований обнаружено, что жировая ткань секретирует вещества, ограничивающие чувствительность тканей к инсулину. Это определяет состояние организма, называемое инсулинорезистентностью, является особым фактором риска и механизмом развития сахарного диабета 2-го типа. Это оказалось наиболее выражено у людей с так называемым абдомино-висцеральном типом ожирения, когда жир откладывается в основном в брюшной полости вокруг внутренних органов и в печени.
Затем была подтверждена особая значимость абдоминального ожирения как фактора риска сердечно-сосудистых заболеваний и их осложнений. Дальнейшие результаты изучения взаимосвязи избытка жировой ткани, её топографии и метаболических нарушений позволили связать абдоминально-висцеральное ожирение с развитием репродуктивных нарушений и некоторых злокачественных опухолей. То есть жировая ткань, обладая своеобразной эндокринной функцией, во многом определяет ухудшение состояние здоровья.
Иногда ко мне приходят пациенты, которые искренне уверены, что располнели в связи с наличием у них эндокринных нарушений. Но в действительности часто оказывается наоборот — их эндокринные нарушения являются прямым следствием полноты.
Соответственно механизму развития указанных патологий при ожирении профилактические меры и лечение данных заболеваний осуществляются посредством снижения веса. По данным опубликованного в 2009 г. исследования — Н. Buchwald, R. Estok, K. Fahrbach et al. «Weight and type 2 diabetes after bariatric surgery: systematic review and meta-analysis», включившего более 200 тысяч пациентов, — в зависимости от типа выполненной операции ремиссия сахарного диабета 2-го типа после выполнения бариатрических вмешательств достигала до 98%, регресс артериальной гипертензии — 56–99%, а дислипидемии — 43–83%.
Достигнутое к настоящему времени понимание существенных метаболических изменений, вызванных различными хирургическими вмешательствами в желудочно-кишечном тракте, привело к смещению основной цели лечения ожирения со снижения массы тела на метаболические эффекты операций. Поэтому привычная и общепринятая классификация операций по ограничению объема желудка (рестриктивные) и всасыванию питательных веществ (мальабсорбтивные) или комбинированию эффектов перестала достаточно адекватно отражать текущий уровень знаний о ранних и не зависящих от массы тела метаболических эффектах этих операций. В настоящее время большинство стандартных бариатрических вмешательств более правильно называть метаболическими операциями.
Хирургическое лечение ожирения ни в коем случае не может осуществляться липосакцией, абдоминопластикой и прочими косметическими и пластическими операциями. Последние выполняются с целью изменения особенностей внешности, чаще относительно незначительных, а не для лечения и профилактики коморбидных патологий.
Задумываясь о бариатрической операции, важно понимать, что ее успешность в большой степени зависит не только от мастерства хирурга, но и от соблюдения пациентом послеоперационных рекомендаций, придерживаться которых будет необходимо пожизненно. Отказ от них, скорее всего, приведет к повторному набору веса или развитию специфических заболеваний, связанных с дефицитом тех или иных веществ в организме (в первую очередь витаминов и белков).
От бариатрической операции следует воздержаться, если:
— обострение язвенной болезни желудка или двенадцатиперстной кишки;
— беременность;
— онкологические заболевания вне стадии ремиссии;
— психические расстройства (в т. ч. злоупотребление алкоголем);
— заболевания с угрозой жизни в ближайшее время (тяжелая сердечная, печеночная и почечная недостаточность, некоторые нарушения ритма сердца и др.);
— невозможность длительного послеоперационного медицинского наблюдения;
— не было попыток борьбы с ожирением.
В настоящее время последний пункт клинических рекомендаций становится спорным. Опубликованные наблюдения демонстрируют сопоставимые отдаленные результаты в группах пациентов, предпринимавших попытки снижения веса до операции и не пытавшихся худеть. Моя же профессиональная точка зрения такова, что начинать лечение ожирения с операции неправильно. Сначала пациенту стоит научиться хоть немного регулировать свой вес. С этим умением после операции он добьется лучших результатов.
Окончательное решение о выполнении бариатрического вмешательства должно приниматься после тщательного соотношения возможного риска и пользы. Хирургический и анестезиологический риск у больных тяжелыми формами ожирения повышен всегда, и он тем выше, чем больше исходная масса тела и чем тяжелее сопутствующие ожирению заболевания. В то же время, определяя показания к операции, исходят из риска для здоровья и жизни пациента без такого вмешательства.
Подход к снижению степени риска для каждого пациента строго индивидуален. Чаще всего при подготовке к операции может быть рекомендовано лечение, направленное на снижение массы тела и компенсацию сопутствующих хронических болезней.
После бариатрических операций все пациенты должны оставаться под пожизненным медицинским контролем, с установленными периодичностью и объемом обследования.
Беременность в период активного снижения веса противопоказана — контрацепция необходима, даже если раньше беременность и без этого не наступала. Это связано с возможностью восстановления фертильности по мере снижения веса. Беременность можно планировать после стабилизации массы тела, что обычно происходит примерно через полтора-два года после операции. Подробнее об этом в соответствующей главе.
О лечении ожирения внутрижелудочным баллоном
Этот довольно распространенный в мире метод снижения массы тела был предложен в 1982 г. O. Nieben и H. Harboe. Авторы основывались на своих клинических наблюдениях за пациентами с безоaрами желудка. Безоaр — это «камень», который образовывается в том числе из частиц съеденного. Размеры безоaра могут быть чрезвычайно впечатляющими — вплоть до полного замещения полости желудка. Такие «камни» остаются в нем очень долго, вызывая снижение веса тела в результате уменьшения потребления пищи. Именно исходя из этого и предложено использовать специальный баллон в качестве своеобразного искусственного безоaра, временно помещаемого в желудок.
Современный внутрижелудочный баллон (ВЖБ) — это специально разработанная силиконовая или полиуретановая шарообразная емкость, которая в свернутом виде доставляется в желудок и там заполняется жидкостью или газом. В зависимости от модели объем баллона варьирует от 250 до 700 мл. Возможна установка от одного до трех баллонов, в зависимости от их модели и вместимости желудка. Процедура выполняется только натощак, занимает примерно 15–20 минут и немного сложнее обычной гастроскопии. Наркоз необходим для комфортности пациента, но можно обойтись и без него.
Занимая часть объема желудка, баллон обусловливает количественное ограничение в еде, за счет которого пациент теряет в весе. Уже после небольшого поступления пищи нервы желудка направляют сигнал о его заполнении. Дальнейший ее прием приводит к перееданию, вызывает дискомфорт и рвоту. Кроме того, наличие крупного инородного тела замедляет продвижение еды из желудка в кишечник, увеличивая интервалы между приемами пищи.
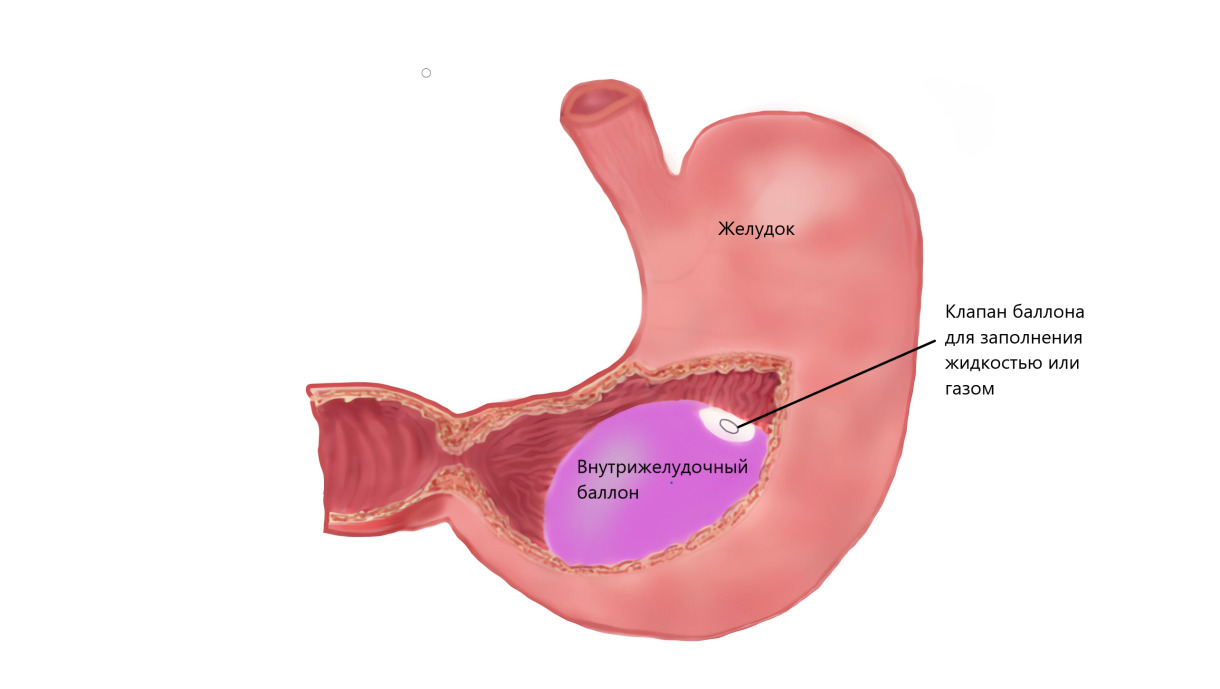
При применении метода расчет так же делается на то, что с баллоном пациент отвыкнет есть много и часто, и это позволит сохранить результат после его удаления или снижать массу тела дальше.
В теории все вроде бы хорошо. Но практика показала, что потеря избыточной массы тела при этом методе лечения может быть очень незначительной. Хорошим считается результат снижения около трети от избыточной массы тела, а иногда он составляет всего несколько килограммов. При анализе динамики снижения веса часто отмечается следующая закономерность: самая значимая потеря происходит в первые одну — три недели, а затем она замедляется и к шестому месяцу становится незаметной. Это связано с привыканием желудка к инородному телу, небольшим его растяжением, исчезновением чувства переполнения после еды, в связи с чем даже возможно постепенное увеличение количества принимаемой пищи.
На фоне лечения внутрижелудочным баллоном может даже отмечаться повышение массы тела. Причина обычно в несоблюдении рекомендаций по питанию. Если рассчитывать, что баллон в желудке гарантирует нужный результат, эффект окажется крайне незначительным или отрицательным. ВЖБ всего лишь занимает часть объема желудка. Это действительно может помочь ограничить количество твердой пищи, но не ее калорийность. Жидкая пища, пюре и высококалорийные напитки усваиваются практически беспрепятственно, поэтому основную работу человек должен проделать над самим собой: пересмотреть рацион, распорядок и кратность питания, отказаться от ночных перекусов, «жидких калорий» в виде шоколада, мороженого и т. д., уменьшить потребление жиров и углеводов.
Установлено, что потеря и удержание веса коррелируют в том числе и с исходными показателями. Опыт показал, что наиболее ощутимые результаты от проводимого лечения баллоном чаще можно ожидать при не слишком большом перевесе. А среди пациентов с крайней формой ожирения хороший эффект наблюдается не более чем у 20%, то есть у одного из пяти. Незначительная потеря избытка веса обычно сопровождается еще и худшим сохранением полученных результатов.
Для повышения эффективности лечения баллоном его целесообразно сочетать с другими методами лечения: диетотерапией, поддержкой психолога, дозированными физическими нагрузками, фармакологическими препаратами и т. д., которые лучше начинать до установки баллона и не прекращать после его удаления.
Рекомендуемый производителями и врачами срок нахождения баллона в желудке — до шести месяцев. Более длительное его использование повышает вероятность нарушения его герметичности или заболевания желудка. Известны случаи, когда с целью повышения эффективности и сохранения результата намеренно продлевали этот срок. Однако такое, как правило, не оказывалось эффективным. В относительно редких случаях выраженного снижения веса и при большом желании после истечения гарантийного срока баллона возможна его замена на новый.
В ряде случаев баллоны рекомендуют особо тучным пациентам для предоперационного снижения веса, что позволяет рассчитывать на уменьшение тяжести сопутствующих заболеваний, которые зачастую значительно повышают риск предстоящей операции. В таком случае удаление баллона должно быть произведено практически перед операцией или даже во время нее, ведь повторный набор веса вновь утяжеляет заболевания.
Однако баллон нередко становится причиной развития утолщения (гипертрофии) стенок желудка, что во время операции может быть предпосылкой грозного осложнения — несостоятельности швов на желудке. Потому длительность нахождения баллона перед операцией сокращается до двух или максимум трех месяцев.
Использование внутрижелудочных баллонов запрещено после некоторых операций на желудке, при острых эрозиях и язвах пищевода, желудка и двенадцатиперстной кишки, регулярном приеме некоторых лекарств, таких как обезболивающие, стероидные гормоны, лекарства для увеличения времени свертывания крови, при беременности, наркотической и алкогольной зависимости, выраженных нарушениях психики. Необходимо иметь в виду важность контрацепции, в том числе при нарушенной фертильности. Ее восстановление и незапланированное наступление беременности возможно на фоне уже небольшого снижения веса, а удаление баллона выполняется под наркозом.
В первые два — четыре дня после установки баллона нередко отмечается стрессовая реакция желудка на наличие в нем крупного инородного тела: тошнота, рвота после еды, изжога, слюнотечение. Лечение, как правило, эффективно, но без него дискомфорт может достигать значительной степени. Иногда требуется назначение некоторых лекарственных препаратов внутривенно. После периода адаптации баллон ощущается, но дискомфорт уже незначительный или отсутствует. Лечение баллоном обычно переносится хорошо. Пациенты могут вести активный образ жизни, работать, управлять автомобилем и т. д.
В редких случаях может наблюдаться непереносимость лечения, что проявляется тошнотой, частой рвотой, невозможностью приема пищи. У части пациентов это связано с быстрым темпом во время еды и питья или чрезмерным переполнением желудка. Попробуйте на день прекратить прием пищи, а затем есть медленнее и останавливаться при первых сигналах насыщения; разделить во времени еду и питье. Как уже говорилось, указанные симптомы нередки в первые несколько дней после установки баллона, но порой они долго не поддаются лечению или рецидивируют в дальнейшем. В таких случаях придется рассмотреть вопрос досрочного его удаления.
Осложнения от лечения баллоном бывают относительно редко. Возможно развитие острого гастрита или язвы желудка. Тогда баллон тоже лучше удалить. В период лечения баллоном рекомендуют ежедневно принимать препарат, снижающий желудочную кислотность, например омепразол или его аналог. Уменьшение агрессивности желудочного сока способствует профилактике воспалительных заболеваний желудка, но не является гарантией.
Описаны случаи разрыва баллона в желудке ввиду изменения свойств материала под действием пищеварительных соков, частичной утечки его содержимого через клапан для его заполнения. Признаком разгерметизации баллона является зеленый или голубой оттенок мочи, что обусловлено добавлением специального красителя в жидкость, которой заполняется баллон. В таком случае пациенту нужно срочно связаться с лечащим врачом, поскольку возможна миграция баллона из желудка в кишечник и закупорка кишки с развитием кишечной непроходимости. Хотя бывает и его самостоятельное отхождение естественным путем.
Удаляется баллон через рот при помощи эндоскопа и специальных инструментов. Это технически сложнее установки, требует наличия специальных инструментов и эндотрахеального наркоза. Возможно применение внутривенного наркоза без интубации, однако это делает процедуру опасной в связи с возможностью затекания содержимого желудка или баллона в дыхательные пути, что может иметь очень серьезные последствия.
Ввиду замедленного опорожнения желудка за два-три дня до удаления баллона принимать пищу можно только в жидком виде. Вечером накануне и утром в день установки или удаления баллона от еды необходимо отказаться полностью, а употребление жидкости прекратить за три-четыре часа.
Ожирение — это пожизненное заболевание, и, если за период лечения не научиться правильно контролировать свое питание, лишний вес восстановится. После удаления баллона и без последующей квалифицированной поддержки или бариатрической операции аппетит, скорее всего, вернется. По результатам наблюдений В. М. Седова и М. Б. Фишман, через полтора года после удаления баллона исходная масса тела восстановилась у 41% пациентов, а еще у 32% она увеличилась на 15–50% от исходной. Только 11% не набрали снова или прибавили незначительно.
В 2007 г. международная некоммерческая организация «Кокрейновское сотрудничество», анализирующая различные методы лечения посредством доказательной медицины, на основании анализа 220 научных статей, посвященных вопросам применения внутрижелудочного баллона, пришла к выводу об отсутствии или незначительности результата при наличии риска осложнений. Таким образом, внутрижелудочный баллон нельзя отнести к основным методам лечения ожирения.
Несмотря на это есть масса свидетельств, в том числе и опубликованных результатов научных исследований, что ВЖБ эффективны. Избыток веса уменьшается порой очень значительно. Данная методика может быть применена и для подготовки некоторых пациентов с избыточной массой тела к операциям на позвоночнике и суставах, когда ожирение делает проведение подобных операций невозможным или бесперспективным.
Нерешенной проблемой остается мизерная долгосрочность эффекта. Этот метод скорее вспомогательный, то есть он позволяет увеличить эффективность нехирургических подходов. Появление современных медикаментозных и хирургических вариантов лечения ожирения, обеспечивающих гораздо более значимый и устойчивый результат, привело к практически полному вытеснению данной методики из арсенала бариатрических хирургов.
Билиопанкреатическое шунтирование
На сегодняшний день наиболее эффективной операцией для лечения морбидного ожирения считается билиопанкреатическое шунтирование (БПШ). Как правило, оно применяется для лечения крайне тяжелых форм ожирения, осложненных серьезными нарушениями обмена веществ, например сахарным диабетом 2-го типа (СД 2), дислипидемией, подагрой или их сочетанием. Вместе с этим БПШ отличается повышенной сложностью хирургии, наивысшей опасностью осложнений, побочных эффектов и связанной с этим необходимостью пристального врачебного наблюдения, высокой квалификации и значительного опыта специалиста.
БПШ относится к так называемым комбинированным бариатрическим операциям и сочетает в себе рестриктивный компонент, то есть уменьшение объема желудка, и шунтирующий компонент, или, другими словами, направление пищи по короткому пути — реконструкцию тонкой кишки, целью которой является уменьшение всасывания компонентов пищи.
Во время шунтирования тонкая кишка разделяется на два неравных по длине отдела, больший из которых совершенно не участвует в усвоении пищи (так называемый билиопанкреатический отдел, или билиопанкреатическая петля). Именно он и является шунтированной частью.
Длина участка тонкой кишки с полностью сохраненной функцией («общая петля») значительно уменьшается. Таким образом, после операции человек не только ест меньше, но также меньшее количество съеденного усваивается за время продвижения в тонкой кишке.
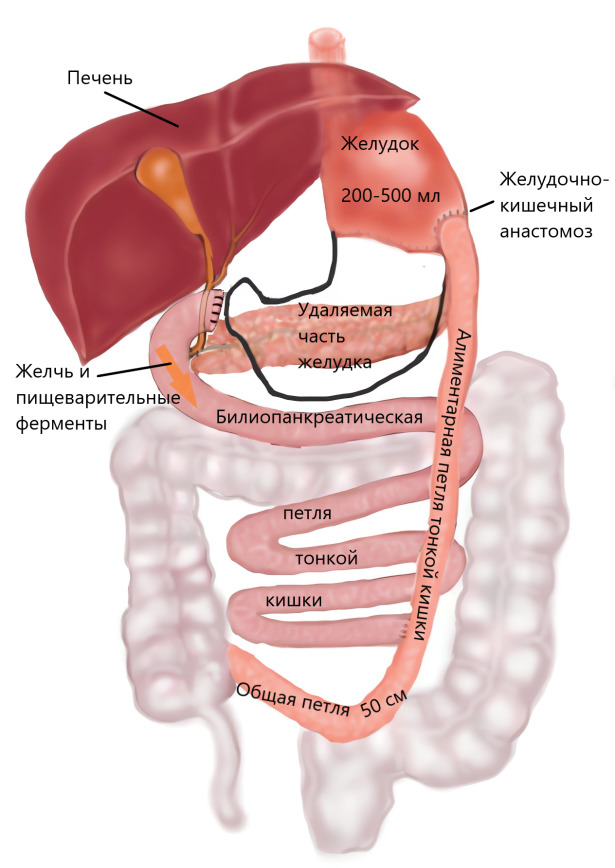
Пищеварительные соки — желчь и секрет поджелудочной железы, — выделяясь в двенадцатиперстную кишку и следуя по пустой кишке, контактируют с пищей только в конечном ее отделе. Это ведет к тому, что часть съеденной пищи, в том числе жир, не успевает полностью подвергнуться обработке пищеварительными ферментами и усвоиться. Установлено: с первого месяца после операции концентрация жиров, в том числе холестерина и атерогенных триглицеридов, в крови значимо уменьшается. Через год снижение уровня холестерина и триглицеридов обычно составляет соответственно 35–40% и 60–65% от дооперационного. Со временем тонкая кишка может заметно адаптироваться к новым условиям пищеварения, что ведет к некоторому ослаблению указанных эффектов. Но, как правило, значимых колебаний данных показателей обмена липидов не отмечается в течение длительного срока наблюдения.
Быстрое перемещение пищи из уменьшенного желудка, минуя двенадцатиперстную и тощую, сразу в подвздошную кишку способствует существенному снижению аппетита, что объясняется изменением взаимовоздействия гормонов желудочно-кишечного тракта (инкретинов и антиинкретинов) на соответствующие «звенья цепи» органы пищеварения — головной мозг.
Кроме того, существуют научные данные, что ускоренное поступление пищи в конечную часть тонкой кишки сопровождается ранним выделением в кровь инкретинов, обладающих антидиабетогенными свойствами, а исключение двенадцатиперстной и тощей кишки из контакта с пищевой массой способствует снижению продукции в них диабетогенных антиинкретинов (глюкозозависимого инсулинотропного полипептида (ГИП) и глюкагона), противодействующих секреции или действию инсулина.
Описанные явления, известные как инкретиновый эффект бариатрических операций, наряду со снижением калорийности питания объясняют снижение уровня глюкозы крови с первых недель после операции, то есть задолго до значимого снижения массы тела.
Операция БПШ может сочетаться с удалением желчного пузыря. У части пациентов это связано с наличием в нем камней, что является фактором риска развития таких заболеваний, как острый холецистит, острый панкреатит или механическая желтуха. Последние иногда приобретают крайне тяжелое течение и даже могут стать причиной смерти. Удаление желчного пузыря является мерой их предупреждения.
Стоит отметить, что одной из причин камнеобразования в желчном пузыре является реконструкция анатомии пищеварительной системы. По данным научных исследований, частота развития желчнокаменной болезни после бариатрических операций сильно увеличивается. Судя по всему, после БПШ желчный пузырь значимой роли в пищеварении уже не играет. Жизненно важным органом он тоже не является. К тому же для лечения некоторых осложнений желчнокаменной болезни нужна возможность доступа в двенадцатиперстную кишку, которая после БПШ отсутствует. Поэтому некоторые хирурги считают правильным сочетать эту операцию с профилактическим удалением желчного пузыря.
В течение двух лет после БПШ можно ожидать следующих результатов:
1. Довольно быстрое и весьма устойчивое снижение массы тела. К концу указанного периода перевес уменьшается обычно на 75–80% от исходного. Хорошо мотивированным пациентам, которые в точности следуют врачебным рекомендациям, как правило, удается добиться идеальных показателей.
2. Улучшение общего состояния здоровья. По результатам большого количества научных исследований доказано, что операция БПШ является чрезвычайно эффективной мерой, способствующей в лечении сопутствующих ожирению коморбидных заболеваний: артериальной гипертонии, дыхательной недостаточности, синдрома сонного апноэ, «болезней перегрузки» опорно-двигательного аппарата, дисфункции яичников и др. Данная операция порой оказывается единственно эффективным шагом.
3. Очень выраженный и наиболее сильный среди всех бариатрических операций метаболический эффект, который особо заметен при сахарном диабете 2-го типа. Условием является сохраненная эндокринная функция поджелудочной железы, то есть выработка собственного инсулина.
В настоящее время нет понятия излечения от сахарного диабета, но вероятность нормализации уровня глюкозы крови после БПШ достигает 95%. В таких случаях говорят о стойкой компенсации сахарного диабета 2-го типа, когда больше не требуются особое соблюдение диеты, прием сахароснижающих препаратов и инъекции инсулина. Хотя питание после БПШ имеет свои особенности.
Необходимость отмены или снижения дозы лекарств от диабета может возникнуть почти сразу после БПШ. В этой связи даже есть опасность критического снижения глюкозы ниже нормы на фоне продолжения их приема. Результат в отношении сахарного диабета 2-го типа отмечен и у людей с небольшим избытком веса. В настоящий момент ведутся исследования о возможности применения данной операции для лечения СД 2 у пациентов с нормальными показателями веса.
Кроме воздействия на метаболизм углеводов, после БПШ отмечается значительное снижение холестерина и других атерогенных липопротеинов. Наряду с нормализацией глюкозы в крови это является важной мерой противодействия развитию сердечно-сосудистых заболеваний.
4. Возможность для многих забыть о количественных ограничениях в еде. Годы наблюдения за пациентами после БПШ показали долгосрочность результатов потери веса и метаболической эффективности при сахарном диабете 2-го типа и дислипидемии.
Операция БПШ была разработана N. Scopinaro в 1979 г. Результаты 30-летнего наблюдения 3250 пациентов, перенесших его операцию, он опубликовал в 2014 г. По этим данным, к десятому году после операции ее эффективность отмечена у 80% оперированных. У многих имелось впечатляющее улучшение показателей глюкозы, холестерина и аторогенных липопротеинов, вплоть до нормальных значений. Это сопровождалось нормализацией уровня инсулина в крови.
Стоит отметить, что инсулинотерапия при СД 2 назначается в самых тяжелых случаях, когда другое медикаментозное лечение, в том числе и сочетание нескольких таблетированных препаратов, не позволяет добиться целевых значений глюкозы крови. Так вот, многие из числа нуждавшихся в инсулинотерапии до операции, после нее не нуждались в применении никаких сахароснижающих лекарств, в том числе при совершенно свободной диете. Эти данные в целом подтверждаются результатами других опубликованных научных исследований.
Варианты билиопанкреатического шунтирования
Не утратив актуальности в первоначальном варианте, БПШ имеет ряд более современных модификаций. В начале 1990-х гг. D. S. Hess, D. W. Hess и P. Marceau и их соавторы предложили модификацию билиопанкреатического шунтирования с сохранением привратника (Biliopancreatic diversion with duodenal switch, или BPD/DS). Привратник — особая кольцевидная мышечная заслонка (сфинктер), отделяющая желудок от кишечника. Он выполняет функцию регулятора поступления желудочного содержимого в двенадцатиперстную кишку.
Сохранение привратника позволило значительно уменьшить частоту развития некоторых осложнений. Например, язв и демпинг-синдрома. Распространенность язв после БПШ в модификации Scopinaro до 12,5% по разным источникам. При выполнении усовершенствованной модификации БПШ частота язв не превышает 2%.
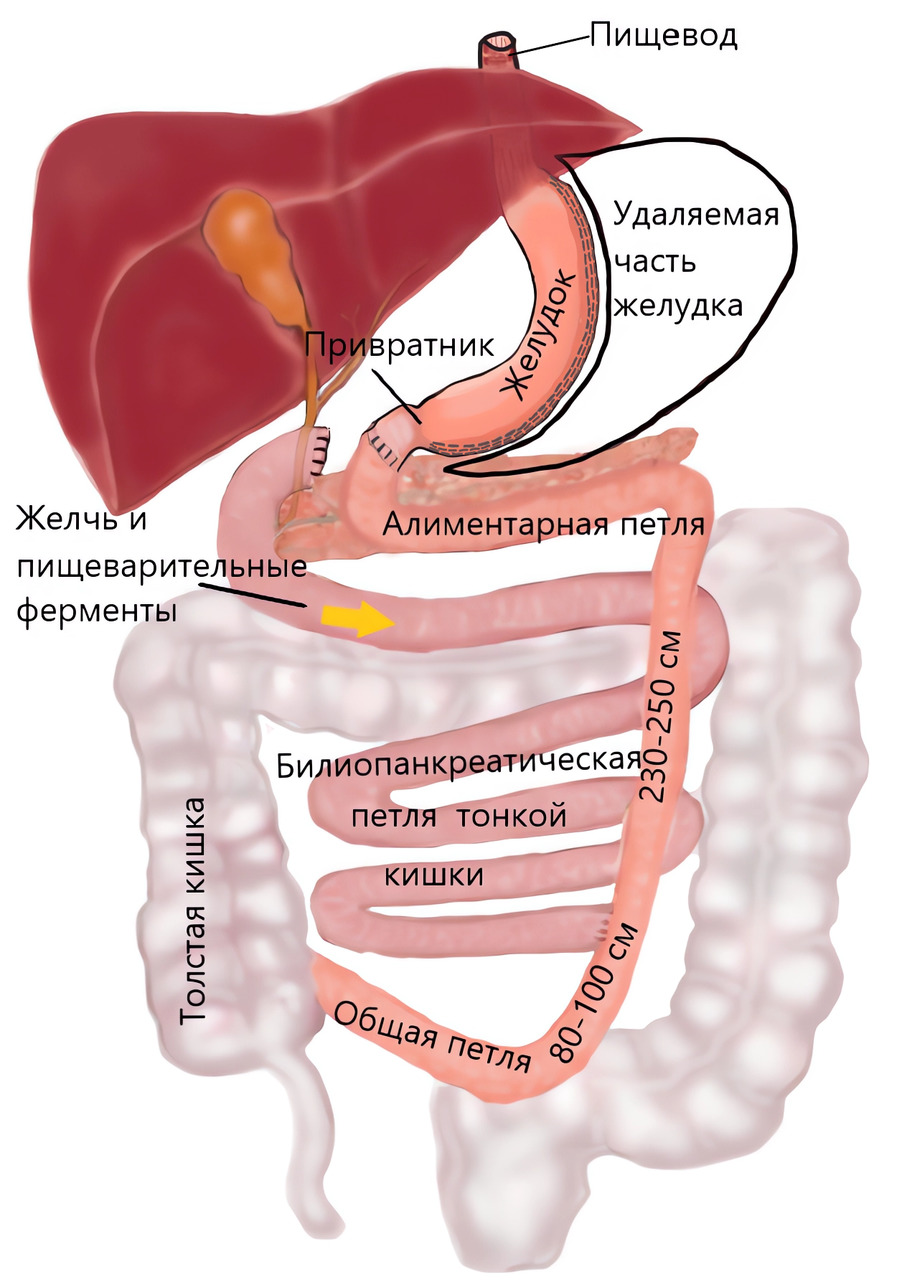
Кроме того, при BPD/DS объем желудка меньше — примерно около 150 мл, а емкость желудка уменьшается путем его продольного разделения на две неравные части. Удалению подлежит боковая часть, составляющая около 70% его объема. Данная модификация является одной из важнейших в истории бариатрической хирургии, поскольку продольный метод разделения желудка стал основой для самостоятельной операции — продольной (рукавной) резекции желудка, которая по сей день является самой известной и наиболее часто выполняемой бариатрической операцией.
Операция BPD/DS характеризуется меньшей частотой побочных эффектов, а при наблюдении свыше пяти лет обеспечивает показатели потери избыточной массы тела, даже превосходящие классическое билиопанкреатическое шунтирование.
В 2007 г. A. Sánchez-Pernaute с соавторами разработали еще один современный вариант БПШ: модификацию с продольным разделением желудка и одним анастомозом — SADI-S (Single-anastomosis duodenoileal bypass with sleeve gastrectomy), при которой желудок уменьшают по принципу выше описанной методики D. S. Hess, D. W. Hess и P. Marceau (BPD/DS) и вместе с привратником отсекают от начального отдела двенадцатиперстной кишки.
На восстановительном этапе операции подготовленный таким образом комплекс желудок + привратник + начальный отдел двенадцатиперстной кишки соединяют с просветом тонкой кишки на расстоянии от 250 до 350 см от ее конца. Таким образом, обеспечивается шунтирующий компонент данной операции. Преимуществами этой модификации являются уменьшение времени операции, что может быть критически важным, а также уменьшение частоты внутренних грыж, риска спаечной кишечной непроходимости в отдаленные сроки, вероятности осложнений «со стороны» анастомоза и улучшение условий всасывания некоторых витаминов.
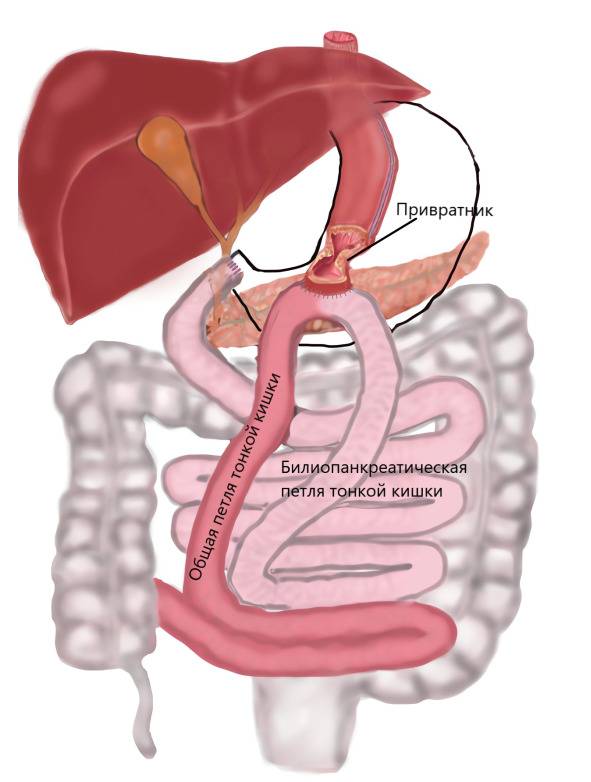
Анатомические изменения в пищеварительной системе после БПШ, выполненные с целью достижения мощного метаболического эффекта и ограничения усвоения съеденной пищи, обусловливают не только снижение веса, но и риск тяжелой дистрофии, которая в случае несоблюдения врачебных рекомендаций может инвалидизировать некоторых из пациентов и даже привести к их гибели. В этой связи правила питания и приема витаминно-минеральных комплексов, и ежегодная диспансеризация после БПШ являются особенно актуальными.
Особенности питания после билиопанкреатического шунтирования
Ограничения по составу пищи существуют только в раннем послеоперационном периоде, однако необходимо помнить, что некоторые продукты могут нарушать пищеварение, например, вызывать диарею, избыточное газообразование, бурление, колики и вздутие живота. Чаще всего это отмечается после употребления блюд из картофеля, сладостей с кремом, молока, сырых яблок и винограда.
Поскольку после БПШ пищевой жир усваивается плохо, повышенное его содержание в еде закономерно ведет к его выделению с калом (стеаторее). Если эти побочные явления выражены значительно, необходимо задуматься о соответствующем изменении рациона в сторону менее жирных продуктов.
С целью профилактики белковой недостаточности, которая может даже носить жизнеугрожающий характер, согласно опубликованным рекомендациям по питанию после БПШ, ежедневно необходимо употреблять 100–150 г белков.
Некоторое уменьшение суточного потребления белков после БПШ можно рассмотреть только у пациентов с хроническим заболеванием почек, например при диабетической нефропатии, что должно быть совместным решением специалиста по бариатрии и нефролога.
В течение первых шести — девяти месяцев после операции может наблюдаться отвращение к некоторым видам мяса и мясным блюдам. Важно помнить, что потребность в белках у человека заложена природой. Многие в это время удовлетворяют эту потребность рыбой, морепродуктами, соевым белком, йогуртами с повышенным содержанием белков. Часто имеет место непереносимость жирной мясной пищи или жирной рыбы. В таком случае от их употребления лучше воздержаться. Целесообразно добавление в блюда и напитки пищевых добавок на основе сывороточных или соевых белков.
Исследования показали, что регулярное употребление белковых пищевых добавок после бариатрических операций дополнительно повышает чувство сытости, что ведет к улучшению результатов потери избытка массы тела и сохранения мышечной массы, которая нередко истощается после бариатрической операции. Однако следует помнить, что долгосрочный чрезмерный прием белковых пищевых добавок тоже вреден, поскольку может повлиять на потребление других макроэлементов, спровоцировать заболевание печени, костей, некоторые виды рака.
Алкоголь употреблять не запрещено, но усваивается он гораздо лучше, поэтому опьянение наступает быстрее, сильнее и от меньшего количества спиртного. Известны случаи «передозировки» очень небольшими объемами выпитого. Такое злоупотребление алкоголем, равно как и частое его употребление, может быстро привести к заболеванию печени и к алкогольной зависимости.
С целью создания условий для нормального заживления швов на желудке и профилактики их несостоятельности, питание в раннем послеоперационном периоде начинают с неконцентрированных жидкостей (вода, разбавленный в 5—10 раз фруктовый сок, бульон, некрепкий кофе, жидкий кисель) с ограничением до 100 мл на один прием. Суточный объем такого питания согласовывают с лечащим врачом. Обычно он составляет около двух литров.
Спустя три — пять дней переходят на жидкие блюда, постепенно доводя их до консистенции, сходной с кефиром. В этот период рекомендуют жидкие протертые супы (крем-супы), жидкие каши из пшеничной крупы, рисовой, гречневой, овсяной муки, сильно измельченные фрукты и овощи в виде жидких пюре. Кисломолочные продукты лучше выбирать обезжиренные и с пониженным содержанием сахара, а при непереносимости молочных продуктов их можно заменить соевым или овсяным молоком. В качестве питания также подходят лечебные питательные смеси, которые продаются в аптеках. Как правило, они хорошо сбалансированы по составу и могут полностью заменить привычные продукты. Общими рекомендациями по питанию в данный период являются воздержание от горячего, острого и жирного, измельчение ингредиентов, так чтобы приготовленное блюдо проходило через сито. Длительность механически, химически и термически щадящей диеты должна составлять еще примерно 30 дней.
С третьей-четвертой недели после операции приступают к постепенному уплотнению консистенции, переходя к мягким блюдам в виде пюре. Объем съедаемой порции пищи может быть увеличен до 200 мл. Но не стоит продолжать прием пищи после появления чувства дискомфорта или переполнения желудка. Каждая лишняя ложка или глоток жидкости могут спровоцировать рвоту. Главное правило: белки — основная часть питания. Это детские мясные пюре из курицы и индейки, обезжиренный творог и творожные сыры более жидкой консистенции, яйца, суфле из нежирных сортов рыбы. По возможности добавляйте в рацион сильно измельченные в блендере овощи и фрукты — растительная клетчатка нужна для нормальной работы кишечника.
Расширять диету лучше постепенно, вводя каждый новый продукт по отдельности. Тогда вы сможете понять, какой из продуктов вам пока не подходит, в случае если почувствуете несварение или возникнет рвота. При этих симптомах лучше сделать шаг назад, временно отказавшись от данного продукта питания. Кроме состава и консистенции пищи, важное значение имеет медленная скорость ее приема. Для формирования привычки медленного питания рекомендуют пользоваться чайной или хотя бы десертной ложечкой, укладывая ее на стол после каждого глотка и прислушиваясь к своим ощущениям внутри живота.
Спустя четыре — шесть недель в рацион постепенно добавляются практически все продукты, исключая жесткое мясо, а крупы и макароны должны быть хорошо разварены. Употребление приготовленных al dente продуктов пока преждевременно.
После любых бариатрических операций целесообразным является ограничение сахара и сахаросодержащих жидкостей, отказ от газировок. Правильным считается содержание углеводов в одной порции около 30 г, за сутки — до 130 г.
Примерно у 5% пациентов после операции может развиться мальабсорбция — патология, связанная с недостаточной длиной общей петли тонкой кишки, что приводит к чрезмерному ограничению усвоения пищи. Наиболее частое проявление мальабсорбции — постоянная диарея, что опасно осложнениями: чрезвычайно низким уровнем белков, микроэлементов и витаминов в организме, развитием печеночной недостаточности, скоплением жидкости в грудной и брюшной полостях (гидротораксом и асцитом), отечностью ног, тяжелой анемией. Без соответствующего лечения это может быть опасно для жизни, поэтому таким пациентам, как правило, требуется срочная повторная операция, направленная на увеличение длины кишки, участвующей в пищеварении.
После БПШ возможно и полное восстановление кишечной анатомии, однако это практически всегда влечет за собой возврат проблемы ожирения.
Вероятные осложнения после билиопанкреатического шунтирования
Операция БПШ выполняется лапароскопически с 1998 г. Несмотря на крайне высокую эффективность, доля БПШ во всем мире не превышает 5% от всех бариатрических операций. Почему же врачи столь редко рекомендуют этот метод своим пациентам? Среди возможных объяснений — более высокая сложность хирургической процедуры и необходимость пристального медицинского наблюдения на протяжении всей жизни, поскольку в отдаленные сроки после БПШ возможны следующие побочные эффекты и осложнения:
1. Выраженная недостаточность белков. Она чаще возникает у пациентов, не склонных к точному выполнению рекомендаций по питанию и приему белковых пищевых добавок. Без лечения такое состояние может закончиться смертью, поэтому во многих случаях необходимо стационарное лечение.
Помимо увеличения количества белков в пище, лечение состоит из назначения ферментных и антибактериальных препаратов, восстановления микрофлоры кишки и симптоматических мер: противодиарейных препаратов, что не всегда хорошо; в более тяжелых случаях требуются внутривенные вливания специального парентерального питания и альбумина человека.
Примерно 3–5% пациентов требуется применение хирургических методов, которые включают удлинение общей петли, формирование энтеростомы — тонкого отверстия на брюшной стенке для дополнительного питания через трубку, устанавливаемую в отключенный начальный отдел тонкой кишки, а иногда и восстановление нормальной анатомии кишки, если это возможно. Подготовка к такой операции нередко направлена на предварительную коррекцию белковой недостаточности, без которой хирургическое вмешательство может носить экстремально опасный характер.
2. Анемия, вызванная недостаточностью некоторых белков, минералов и витаминов. Она наступает в тех случаях, когда игнорируют необходимость приема рекомендованного комплекса витаминов и минералов и регламент медицинского наблюдения. Опубликованные результаты клинических исследований, как и мои собственные данные, в большинстве случаев демонстрируют устойчивость показателей, но только если пациенты регулярно принимают назначенные им пищевые добавки.
В целом вероятность побочных эффектов, связанных с дефицитом потребления, составляет (примерно): дефицит белков — 3–5%; дефицит железа — 10–15%; дефицит кальция — 10–15% и более при неупотреблении препаратов витамина D; дефицит жирорастворимых витаминов — 2%.
3. Язва анастомоза, то есть зоны, где комплекс желудок + привратник + начальный отдел двенадцатиперстной кишки сшит с просветом тонкой кишки. Так распорядилась природа, что, если у человека есть искусственно созданное соустье между двумя органами желудочно-кишечного тракта, увеличивается вероятность образования язвы. Поэтому данная проблема больше является общехирургической, чем характерной только бариатрическим пациентам. Частота развития язв невелика, однако с учетом ежегодного роста численности бариатрического контингента язвообразование отмечается все чаще. Нередко причинами развития язв являются курение, бактерия хеликобактер пилори (Helicobacter pylori, или HP), частый прием обезболивающих препаратов, ацетилсалициловой кислоты, употребление острой пищи, кислых напитков. Кроме того, повышенный риск язвообразования отмечен при объеме желудка более 250–300 мл.
Профилактический прием противоязвенных препаратов, например блокаторов протонного насоса (омепразол и аналоги), рекомендован в первые два-три месяца после операции. В некоторых случаях рекомендуют продлить данный срок до шести месяцев.
4. Диарея с частотой стула три-четыре раза в день. Как практически постоянное явление это отмечают более 50% пациентов, что связано с вариабельностью индивидуальных особенностей анатомии кишечной стенки. Шунтирование большей части тонкой кишки с целью уменьшения всасывающей поверхности всегда ведет к ускорению прохождения пищи и изменению кишечной микрофлоры (микробиома). У некоторых пациентов это в разной степени может сопровождаться образованием зловонных газов и диареей. Диарея всегда снижает комфортность, подвергает некоторому риску эпизодического неудержания кала. Однако интересно, что опросы пациентов показывают их довольно легкую адаптацию к указанному состоянию и вполне удовлетворительное качество жизни.
Второй частой причиной диареи может быть снижение продукции соляной кислоты, как следствие уменьшения размеров желудка. Вырабатываемая в желудке соляная кислота представляет собой своеобразный барьер для патогенных микроорганизмов, которые в условиях снижения кислотности попадают в тонкую кишку с недостаточно доброкачественной пищей, по сути вызывая инфекционное заболевание.
Уменьшению частоты диареи способствует снижение потребления пищи, содержащей жир. Метеоризм (повышенное газообразование в кишечнике) и зловонный стул чаще наблюдается у склонных к употреблению сладкой еды, картошки, бобовых, молока и овощей. Со временем частота жидкого стула может уменьшиться, что связано с адаптационными возможности тонкой кишки: расширением ее диаметра и увеличением высоты кишечных ворсин.
Как было сказано, диарея может стать причиной дефицита в организме белков и витаминов. А критическое снижение уровня белков крови, которое провоцирует тяжелая диарея, у каждого четвертого пациента заканчивается жизнеугрожающим состоянием и необходимостью дорогостоящего стационарного лечения. Стоит еще раз отметить, что до такого состояния обычно доходят пациенты, не склонные к выполнению рекомендаций профилактического приема пищевых добавок (белков и витаминов).
Кроме указанных причин диареи, ее могут вызывать и не связанные с перенесенным БПШ воспалительные заболевания кишечника: целиакия и синдром раздраженной кишки.
5. У некоторых пациентов на фоне диареи учащаются случаи обострения геморроя и перианального дерматита, в связи с чем потребуется лечение у проктолога. Это необходимо иметь в виду, особенно в том случае, если данное заболевание имело место до операции.
6. Увеличение уровня паратиреоидного гормона, хотя значение этого феномена трудно интерпретировать. По крайней мере, до сих пор в научных исследованиях не было достоверно обнаружено явной корреляции увеличения уровня паратгормона с деминерализацией костей, которая у бариатрических пациентов чаще может быть связана с недостаточным поступлением кальция в организм.
7. Грыжа пищеводного отверстия диафрагмы и изжога. Данные осложнения связаны с особенностями анатомии желудка после БПШ в модификации Hess & Marceau и SADI-S. Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) проявляется такими симптомами, как приступы изжоги, частая отрыжка и забросы содержимого желудка в пищевод (рефлюксы). По статистике частота ГЭРБ у кандидатов на бариатрическую операцию составляет около 22%. Снижение веса, особенно посредством хирургии, чаще всего эффективно улучшает течение данного заболевания, а также и общее качество жизни у большинства пациентов. Однако известно множество случаев ухудшения течения ГЭРБ после операции, а иногда тяжелая степень ГЭРБ может быть прямым следствием бариатрической хирургии и приводить к соответствующему ухудшению качества жизни, развитию заболеваний пищевода, бронхита, фарингита, ларингита и даже пневмонии. В таких случаях медикаментозная терапия приводит к улучшению, однако до 15% пациентов нуждаются в оперативном лечении.
Возможные осложнения в ранние сроки после операции БПШ мало чем отличаются от осложнений после продольной резекции желудка и желудочного шунтирования. Они будут подробно разобраны в соответствующих главах книги.
Большинство осложнений после БПШ можно эффективно лечить, но крайне важна их ранняя диагностика. Поэтому необходимо регулярное медицинское наблюдение: один раз каждые три месяца в течение первого года, один раз в полгода в течение второго года. В дальнейшем обследование проводится ежегодно, обычно в месяц проведенной операции. В эти же сроки необходим довольно дорогостоящий лабораторный контроль, экономить на котором не следует.
При появлении резко выраженной слабости, отеков на ногах, упорной рвоты или диареи лучше обратиться к лечащему врачу, не дожидаясь диспансеризации. Ломота в костях, затруднения при ходьбе могут указывать на дефицит кальция, что требует дополнительного обследования.
Бариатрические операции способны привести к очень хорошим результатам в части снижения веса и улучшения многих показателей здоровья, однако с целью профилактики неизбежного развития дефицита витаминов и микроэлементов, связанного c ограничением поступления и усвоения питательных веществ, необходимо систематически, в течение всей жизни, принимать минеральные и витаминные добавки:
1. Витаминно-минеральные комплексы, содержащие жирорастворимые витамины, фолиевую кислоту, макро- и микроэлементы. Назначение пищевых добавок необходимо после любой бариатрической операции, но в зависимости от вида вмешательства состав и дозировка витаминов, макро- и микроэлементов должны различаться.
После БПШ требуются повышенные дозы жирорастворимых витаминов (A, Е, К), что связано с их слабым усвоением. Рекомендованные дозы для витамина А — 10 000 МЕ, витамина К — 300 мкг, витамина Е — 300–600 мг. Имеющиеся в аптеках витаминно-минеральные комплексы чаще всего не содержат необходимой после БПШ дозировки компонентов, в связи с чем, скорее всего, потребуется увеличение дозы и комбинации препаратов.
Стоит остерегаться приобретения пищевых добавок с рук и через организации, занимающиеся сетевым маркетингом. Подобные препараты нередко распространяются, минуя необходимые фазы клинических испытаний, в связи с чем их эффективность и безопасность не может быть гарантирована.
2. Всем пациентам после любых бариатрических операций необходим регулярный дополнительный прием витамина В12 в дозе 350–500 мкг в сутки перорально, заменой чему может быть 500 мг интраназально один раз в неделю. В настоящее время пероральная и интраназальные формы витамина В12 в России почти недоступны. В этой связи, обычно назначают инъекции раствора витамина В12 внутримышечно: 1000 мкг один раз в месяц или 3000 мкг внутримышечно один раз в шесть месяцев.
3. Препараты кальция, которые представлены на фармацевтическом рынке в виде органических и неорганических соединений кальция: глюконата, лактата, цитрата, хлорида, карбоната, фосфата кальция. Предпочтительно принимать препараты цитрата кальция ввиду лучшей усвояемости и меньшего риска побочного образования камней в почках. Суточная доза после билиопанкреатического шунтирования варьирует в пределах 1800–2400 мг.
4. Витамин D, который целесообразно принимать в виде водорастворимых препаратов витамина D3 (колекальциферола). Доза определяется индивидуально, что основывается на контрольных показателях витамина D в сыворотке крови и может достигать 50 000 МЕ в сутки. Рекомендованная поддерживающая доза витамина D при нормальном уровне 25 (ОН) D в крови составляет 3000 МЕ.
Прекращение приема кальцийсодержащих препаратов и витамина D многократно увеличивает риск развития остеопороза и гиперпаратиреоза и в итоге может привести к инвалидности.
5. Препараты железа, которые доступны в различных лекарственных формах: драже, капсулы, жевательные таблетки, сиропы для приема внутрь. При выборе препарата следует ориентироваться на количество элементарного железа, содержащегося в одной дозе препарата. После БПШ необходимо около 45–60 мг элементарного железа в день, а некоторым мужчинам и женщинам c нормальными менструациями целесообразно увеличить дозу элементарного железа до 100 мг в сутки. Предпочтение отдается солям двухвалентного железа ввиду лучшей их биодоступности, а совместное применение железа с витамином С улучшает его усвоение. При беременности назначают сульфат железа до 200 мг два-три раза в день, что обязательно необходимо согласовать с акушером.
Важно помнить, что препараты кальция и железа нельзя принимать одновременно, интервал между приемом препаратов кальция и железа должен составлять три-четыре часа.
В период интенсивного снижения массы тела (в течение 18–24 месяцев после операции) беременность противопоказана. В последующем беременность возможна, но необходимо наблюдение опытного специалиста по бариатрии на всех ее сроках, начиная с планирования.
При БПШ имеется возможность разделения операции на этапы: вначале только резекция желудка, что уменьшает длительность операции, частоту и спектр возможных осложнений; спустя время, после частичного похудения, для продолжения снижения и стабилизации веса — шунтирующий «кишечный» этап. Данный подход можно применять в случаях повышенного риска операции ввиду тяжести сопутствующих заболеваний и чрезвычайно большого веса пациента. Впервые так произошло в 1993 г., когда Almogy с соавторами выполнили «этапную» БПШ сложному пациенту. В последующем оказалось, что некоторым из таких пациентов для получения удовлетворительного результата достаточно выполнить только «желудочный» этап, что положило начало новой самостоятельной бариатрической операции — продольной резекции желудка.
Продольная резекция желудка
Данная операция известна в мире вот уже более тридцати лет. Синонимы: рукавная, тубулярная, вертикальная, уменьшающая резекция желудка, рукавная гастропластика, СЛИВ (Sleeve).
Эта операция совершенно отлична от той резекции желудка, что выполняют онкологи или хирурги при иных заболеваниях, поэтому мнение о возможности ее выполнения в любом хирургическом стационаре ошибочно. Продольная резекция желудка должна быть выполнена только специалистом по бариатрии, причем операции двух разных бариатрических хирургов могут иметь свои особенности.
Целью операции продольной резекции желудка (ПРЖ) является уменьшение его объема, что ведет к уменьшению порций пищи. Это достигается путем его продольного пересечения на две неравные части и удаления большей из частей. Таким образом, из объемного резервуара, каким является желудок, иногда достигая впечатляющих размеров, формируется узкая желудочная трубка.
Несмотря на довольно значительную модификацию формы, при ПРЖ сохраняются все основные анатомические структуры: пищеводно-желудочный переход, тело желудка, антральный отдел и привратник (кольцевидная мышца на границе желудка и двенадцатиперстной кишки, выполняющая роль своеобразной заслонки, препятствующей слишком быстрой эвакуации еды в последующие отделы пищеварительной системы). Таким образом, желудок лишается только возможности вместить большое количество пищи.
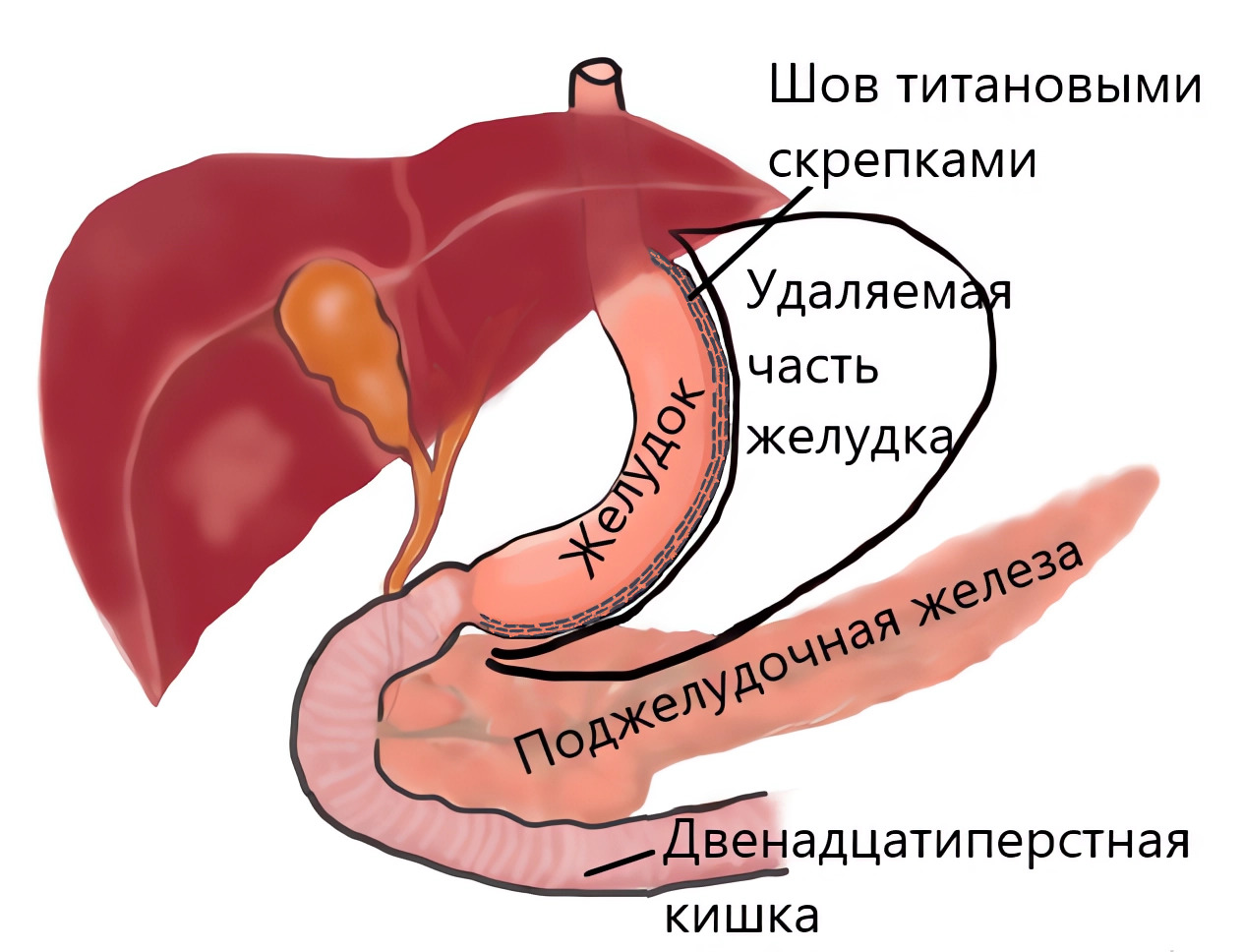
Второй целью, в некоторой мере способствующей снижению веса посредством ПРЖ, является уменьшение чувства голода за счет снижения выработки грелина. Грелин — пептидный гормон, обладающий широким спектром эффектов. В том числе он участвует в стимуляции чувства голода. Натощак регистрируется увеличение его уровня в крови, а после приема пищи отмечается его снижение. Воздействие грелина на органы и ткани желудочно-кишечного тракта приводит к усилению секреции соляной кислоты желудком и кишечной активизации. В дополнение было замечено, что грелин усиливает формирование белой жировой ткани и замедляет в ней процессы окисления жиров. Установлено, что у человека до 70% циркулирующего грелина синтезируется особыми энтероэндокринными клетками слизистой оболочки дна желудка, которые тесно связаны с сосудистой капиллярной сетью слизистой оболочки, поддерживающей выделение грелина в кровь. Именно эта часть желудка подвергается удалению при ПРЖ. Соответственно ее удаление приводит к уменьшению выработки грелина. И действительно, после ПРЖ у многих отмечается меньшая потребность в еде. Однако стоит отметить, что известно несколько механизмов возникновения чувства голода и уровень грелина в крови решающего значения не имеет.
Кроме того, доказано и стимулирующее влияние ПРЖ на секрецию инкретинов. Инкретины — это гормоны желудочно-кишечного тракта, вырабатываемые в ответ на прием пищи. В их числе глюкагоноподобный пептид-1 (GLP-1) и пептид тирозин-тирозин (PYY), которые вызывают дозозависимое уменьшение скорости опорожнения желудка и cнижение уровня глюкозы в крови после еды. А их воздействие на ядра гипоталамуса головного мозга способствует ускорению чувства насыщения, а значит, уменьшению количества потребляемой пищи и снижению массы тела.
Эффект снижения веса после ПРЖ в первый год-полтора обычно колеблется примерно на уровне 60% от избытка веса, имевшегося перед операцией. В зависимости от личной мотивации пациентов результат может значительно варьировать в ту или другую сторону. Кроме того, по итогам проведенных исследований эффективности продольной резекции желудка в отношении массы тела и основных сопутствующих ожирению заболеваний, сделаны следующие выводы: результат коррелирует с исходной массой тела, полом и возрастом. Так, при исходном индексе массы тела (ИМТ) 35–40 кг/м2 эффективность операции отмечается у 88% пациентов; при 40–45 кг/м2 — у 69%, а при 50 кг/м2 и более — у 43%. Более значимый эффект от операции можно ожидать у женщин возрастной группы до 40 лет.
ПРЖ может быть эффективна и в отношении повышенных значений глюкозы крови и холестерина. В главе о БПШ отмечалось, что их нормализация часто проявляется еще до значимого снижения массы тела. Такое может наблюдаться и после продольной резекции желудка. Эта тенденция уже через одну-две недели отчетливо проявляется у пациентов в возрасте до 50 лет при небольшой длительности метаболических нарушений. Но прослеживается относительная нестойкость показателей. После первого года наблюдения они нередко дестабилизируются и примерно у 35% приобретают тенденцию к восстановлению. А через три — пять лет могут возвращаться к исходным.
Поэтому продольную резекцию желудка принято рассматривать как операцию выбора для пациентов с относительно умеренным избытком веса (ИМТ от 35 до 45 кг/м2) без значительных метаболических осложнений. Возможно ее применение и более тяжеловесным пациентам, в том числе и при выраженной коморбидной патологии, но, на мой взгляд, это может быть оправдано только повышенным риском комбинированных вмешательств.
На сегодняшний день ПРЖ является наиболее часто выполняемой бариатрической операцией в мире. Постепенно накапливаются данные об отдаленных результатах. Известно чрезвычайно большое число случаев, когда она способствовала достижению нормальной массы тела на всю оставшуюся жизнь. У большинства максимальный эффект отмечается спустя год-два после операции с последующим постепенным его снижением к пятому — седьмому году.
Желудок — это полый эластичный мышечный орган, способный к значительному увеличению объема за счет растяжения. У некоторых пациентов, не склонных к контролю за количеством съеденного, он со временем может довольно сильно увеличиться. В своей практике я видел такие случаи. Без должной реакции со стороны врачей это сопровождалось повторным набором веса. Тенденция к его полному восстановлению может отмечаться уже через три — пять лет.
В 2021 г. группа авторов из Австрии опубликовала данные 15-летнего наблюдения. Нужно отметить значительные сложности организации подобных исследований. В этой связи указанная группа включала лишь 53 человека, однако приведенные результаты вполне могут отражать общую закономерность. К 15 годам после операции среднее снижение избытка веса составило 31,5%. Практически у половины пациентов данной группы отмечен возврат веса и/или тяжелые гастроэзофагеальные рефлюксы — осложнение, связанное с забросом содержимого желудка в пищевод, в связи с чем им потребовалась повторная бариатрическая операция (конверсия ПРЖ в желудочное шунтирование). Таким образом, чем длительнее наблюдение за пациентами, тем менее стойкий результат снижения избытка массы тела.
Вместе с тем восстановление желудка до первоначального размера исключено. С уменьшенным объемом желудка гораздо легче не только удерживать достигнутый результат по снижению веса, но и вернуть его в случае утраты. Причины набора веса после бариатрической операции и алгоритмы решения проблемы будут подробно разобраны в соответствующей главе.
Кроме отката в отношении потери избыточного веса, в отдаленном периоде отмечена не более чем пятидесятипроцентная эффективность в отношении СД 2, тридцатипроцентная эффективность в отношении артериальной гипертензии и тридцатипятипроцентная — в отношении дислипидемии. Данные показатели варьируют в зависимости от возраста и длительности заболевания. Но они не выглядят слабыми при сравнении с результатами длительного лечения посредством нехирургических методов. Практически во всех исследованиях отмечается заметное улучшение качества жизни, нередко отмечается улучшение течения таких сопутствующих заболеваний, как артрит, обструктивное апноэ сна, подагра и депрессия.
Особенности питания после продольной резекции желудка
Питание после продольной резекции желудка в целом более комфортное и имеет меньше особенностей в сравнении с другими бариатрическими операциями. Стоит учесть, что жидкая пища, практически не задерживаясь в желудке, очень быстро эвакуируется в кишечник. Таким образом, высококалорийные жидкие продукты и напитки, крем-супы, шоколад, мороженое и прочие подобные, могут употребляться почти без ограничения и стать причиной быстрого набора веса. Поэтому употребление указанных блюд возможно в раннем послеоперационном периоде (первые три-четыре недели) и не рекомендуется в отдаленном периоде после операции. Основной акцент в питании нужно сделать на употреблении твердой пищи с достаточным количеством белков. В первую очередь, это мясо и рыба нежирных сортов. Второй компонент питания — овощи. Прием пищи лучше заканчивать сразу после появления чувства насыщения. Даже всего один небольшой, но лишний кусочек может стать причиной тошноты или даже рвоты. Поэтому к овощам стоит переходить, когда «план по белкам» выполнен. Напиток лучше употребить за 20–30 минут до приема пищи или через два часа после.
Основным источником витаминов и микроэлементов для человека является пища. Количественные ограничения, которые навязывает продольная резекция желудка, и термическая обработка пищи неминуемо приводят к дефициту тех или иных витаминов и микроэлементов. Гиповитаминоз может стать причиной крайне серьезных проблем со здоровьем. Поэтому после ПРЖ необходимо профилактически принимать витаминно-минеральные комплексы (поливитамины, препараты кальция, железа, витамин В12, витамин D), а при недостаточном поступлении белков — белок, содержащие пищевые добавки.
Возможные осложнения после продольной резекции желудка
ПРЖ обладает рядом преимуществ по сравнению с другими бариатрическими операциями: редко возникает демпинг-синдром, нет анастомозов и связанных с ними проблем; в сравнении с шунтирующими вмешательствами реже развиваются анемия, авитаминоз, остеопороз, белковая недостаточность и другие отрицательные эффекты, иногда наблюдаемые при бариатрических операциях; крайне высокий ИМТ не является противопоказанием к операции, возможны варианты последующего усиления эффекта операции, при наборе массы тела после ее снижения или недостаточном снижении веса. Кроме того, в сравнении с некоторыми вариантами бариатрических операций отсутствуют какие-либо имплантаты, что исключает развитие связанных с ними осложнений.
Однако при всех своих преимуществах ПРЖ имеет отрицательные эффекты и осложнения. Их можно разделить на возникающие во время операции, послеоперационные и отдаленные.
В отдаленном периоде после ПРЖ у многих пациентов образуется аксиальная грыжа пищеводного отверстия диафрагмы (по данным некоторых исследований — до 70%!), то есть перемещение верхней части нового желудка из полости живота через пищеводное отверстие диафрагмы в грудную полость.
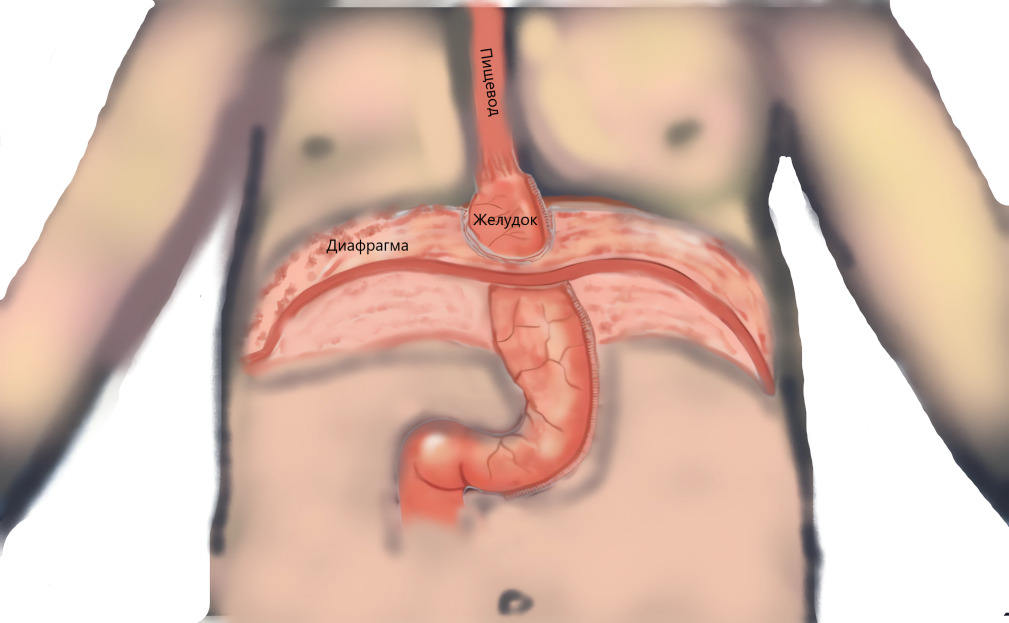
Данное состояние может отмечаться абсолютно без каких-либо жалоб, клинических проявлений и последствий или, наоборот, проявляться отрыжками, изжогой, перемещением содержимого желудка в пищевод (гастроэзофагеальные рефлюксы), что часто провоцирует воспаление слизистой пищевода, то есть рефлюкс-эзофагит. Тяжелая степень гастроэзофагеальной рефлюксной болезни (ГЭРБ) может спровоцировать развитие хронического фарингита, ларингита, бронхолегочных заболеваний. Порой все это сильно снижает качество жизни.
Сама по себе грыжа пищеводного отверстия диафрагмы не опасна и при отсутствии каких-либо клинических проявлений лечению не подлежит. Нужно отметить, что гастроэзофагеальная рефлюксная болезнь и грыжа пищеводного отверстия диафрагмы встречаются у многих, в том числе не оперированных и не страдающих ожирением людей. Ожирение и связанное с ним повышение внутрибрюшного давления предрасполагают как к учащению забросов агрессивного желудочного содержимого в пищевод, так и к более частому развитию грыжи пищеводного отверстия диафрагмы.
Рефлюкс-эзофагит, как правило, эффективно лечится с помощью препаратов, уменьшающих желудочную секрецию кислоты (омепразол, эзомепразол, рабепразол и др.). Такое лечение может быть длительным в случае необходимости.
В случае резистентной к лекарственному лечению ГЭРБ требуется хирургическое лечение. После продольной резекции желудка, наиболее эффективной операцией для устранения гастроэзофагеальных рефлюксов является желудочное шунтирование. В качестве опции можно рассмотреть простое устранение грыжи, то есть возвращение желудка обратно в брюшную полость. Но это не всегда может гарантировать решение проблемы.
В ходе самой операции ПРЖ возможно повреждение селезенки (что может стать причиной ее удаления), печени, толстой кишки, поджелудочной железы. Эти осложнения обычно зависят от навыков хирурга. У пациентов со склонностью к повышению артериального давления нередко происходит его повышение или снижение. Иногда это может приводить к нарушениям коронарного и церебрального кровообращения, вплоть до инсульта или инфаркт миокарда. Поэтому на предоперационном этапе лучше предварительно провести работу, направленную на компенсацию гипертонии, ишемической болезни сердца и других сопутствующих заболеваний. Порой без соблюдения данного условия операция становится неоправданно рискованной.
Как и после любой другой (небариатрической) операции, послеоперационный период может сопровождаться развитием воспалительных раневых осложнений (инфильтрат, серома, нагноение операционной раны), образованием тромбов в сосудах нижних конечностей и органов пищеварения, пневмонией, ателектазами легких. Эти осложнения специфическими не являются. Известен комплекс мер для их предупреждения.
Во время ПРЖ на желудок накладывается шов длиной около 20–30 см. Это делается с помощью специальных аппаратов, минимизирующих возможность ошибки хирурга, а сам шов представляет собой два-три ряда тонких степлерных скрепок из титана. После наложения такого шва большинство хирургов проверяют его герметичность тем или иным способом.
Но статистика такова, что вероятность серьезной кровопотери вследствие кровотечения из зоны аппаратного шва и несостоятельности швов на желудке, вследствие их прорезывания или расхождения в раннем послеоперационном периоде, составляет до 5–8%. Несостоятельность швов на желудке является одним из самых неприятных специфических осложнений раннего послеоперационного периода, поскольку может стать причиной развития перитонита, абсцесса (скопления гноя) в брюшной полости и/или желудочного свища и потребовать длительного лечения, экстренной повторной операции или нескольких.
Стремясь минимизировать вероятность указанных выше событий, многие хирурги дополнительно укрепляют аппаратный шов хирургической нитью. Данные наблюдений в таких случаях противоречивы, но можно сделать вывод о снижении частоты кровотечений, но не несостоятельностей. Это может быть следствием локальной недостаточности кровоснабжения стенки желудка в зоне аппаратного шва. Такой участок имеет пониженную способность заживлению.
Для профилактики несостоятельности швов на желудке важно исключить нагрузку на них в первый месяц после операции — не допускать рвоты, не делать больших глотков, не принимать твердую пищу. Питание должно быть сначала в жидком виде, а затем в виде жидкого пюре, которое по консистенции ближе к крем-супу.
Еще одним грозным осложнением является тромбоэмболия легочной артерии. Чаще всего тромбы (кровяные сгустки) образуются в нижних конечностях во время операции и ранний послеоперационный период и с током крови попадают в сосуды легких, что может привести к тяжелой пневмонии. В случае массивности такого сгустка данное осложнение дебютирует внезапной смертью пациента ввиду острого нарушения дыхания. Пациенты с ожирением входят в группу повышенного риска развития тромбозов и тромбоэмболии.
С целью профилактики тромбозов на момент операции и в послеоперационном периоде (до 40 суток после операции и более), применяют ношение специального медицинского компрессионного трикотажа нижних конечностей и антикоагулянтные препараты (низкомолекулярные гепарины: «Фраксипарин», «Клексан» и др.), которые, в той или иной мере блокируя факторы свертывания крови, значительно уменьшают риск образования кровяных сгустков, хотя могут привести к кровотечению не только из линии желудочных швов, но также из ран передней брюшной стенки, носовым, маточным кровотечениям и т. д. Однако борьба с кровотечением и кровопотерей всегда оказывается более успешной, чем борьба с тромбозом.
Кроме указанного, после ПРЖ могут возникать демпинг-синдром, рубцовое сужение (стриктура) или перекрут оперированного желудка по типу штопора (кинкинг) и спаечная болезнь органов брюшной полости. О демпинг-синдроме будет подробно рассказано в следующей главе.
Рвота после этой операции — нередкое явление, особенно в период адаптации к новым особенностям питания. Желудок может «отвергать» некоторые виды пищи или негативно реагировать на быстрые темпы ее приема, избыточное количество. За исключением раннего послеоперационного периода, редкая рвота опасности для здоровья не несет. Однако регулярная рвота является основанием для врачебного анализа причин ее развития.
Продольная резекция желудка чаще всего выполняется лапароскопически, то есть через относительно небольшие разрезы специальными инструментами под контролем видеокамеры, однако в случае возникновения технических сложностей или угрозы жизни есть вероятность, что операция будет завершена лапаротомически, то есть через большой разрез. В отдаленном периоде имеется вероятность развития послеоперационных грыж. После лапаротомии риск образования послеоперационных грыж выше, поэтому сразу после такой операции понадобится специальный ортопедический послеоперационный бандаж для передней брюшной стенки, соответствующий длине окружности живота.
Возможный летальный исход, как правило, связан не с самой резекцией желудка, а с вероятными осложнениями, в том числе с перитонитом вследствие несостоятельности шва, осложнениями тяжелых сопутствующих заболеваний (сонное апноэ, инфаркт миокарда, тромбоэмболия легких, нарушение мозгового кровообращения). Потому перед операцией пациентам назначается тщательное обследование и компенсация сопутствующих заболеваний, а вопрос предстоящего оперативного лечения — в зависимости от конкретной ситуации — окончательно решается командой врачей в составе терапевта, кардиолога, анестезиолога, бариатрического хирурга и некоторых других специалистов непосредственно перед вмешательством.
Существуют научно обоснованный и клинически утвержденный метод профилактики послеоперационных осложнений и ускоренного восстановления после хирургической операции (так называемый протокол ERAS или технология FAST TRACK), который в полной мере подходит и для бариатрических пациентов. Он включает в себя: отказ от длительного голодания перед операцией, от клизм, раннюю активизацию (то есть подъем с кровати, небольшую прогулку и дыхательную гимнастику уже через два часа после завершения операции, которые затем нужно продолжать), отказ от применения желудочного зонда, дренажей из брюшной полости, катетеризации мочевого пузыря, введение антибиотиков только непосредственно перед операцией и дальнейший отказ от рутинного (необоснованного наличием очага инфекции) лечения антибактериальными препаратами после нее, раннее начало питания или питья, если питание невозможно. Абсолютное преимущество данного метода является доказанным. Естественно, у каждого конкретного пациента могут быть свои особенности, которые необходимо учитывать.
Желудочное шунтирование
Желудочное шунтирование (синонимы: шунтирование желудка, гастрошунтирование) относится к комбинированным операциям, предназначенным для достижения рестриктивного и гипоабсорбтивного эффектов, то есть целью операции является сокращение порции съедаемой пищи (рестриктивный эффект) и ограничение ее усвоения (гипоабсорбтивный эффект).
Это обеспечивается путем формирования так называемого малого желудка (в англоязычной литературе его называют pouch — мешочек, карман, сумка), который вмещает примерно в десять раз меньше еды, что ведет к значительному уменьшению порции употребляемой пищи. Ограничение дальнейшего ее усвоения достигается путем соединения малого желудка с конечным отделом тощей кишки, миновав примерно 100–270 см пищеварительного тракта. При этом так называемый большой желудок и начальный отдел тонкой кишки не удаляются, но остаются выключенными из пищеварения. Пищеварительные ферменты, содержащиеся в соках желудка, поджелудочной железы и желчи, следуя прежним путем, поступают по исключенной из участия в усвоении пищи части тощей кишки и контактируют с едой уже практически в подвздошной кишке.
Существуют данные, что исключение двенадцатиперстной и начального отдела тощей кишки из контакта с пищевой массой способствует понижению уровня антиинкретинов — глюкозозависимого инсулинотропного полипептида (ГИП) и глюкагона — кишечных «гормонов», противодействующих продукции инсулина, что в итоге положительно сказывается на метаболизме глюкозы. Проще говоря, это имеет антидиабетический эффект.
Бесплатный фрагмент закончился.
Купите книгу, чтобы продолжить чтение.